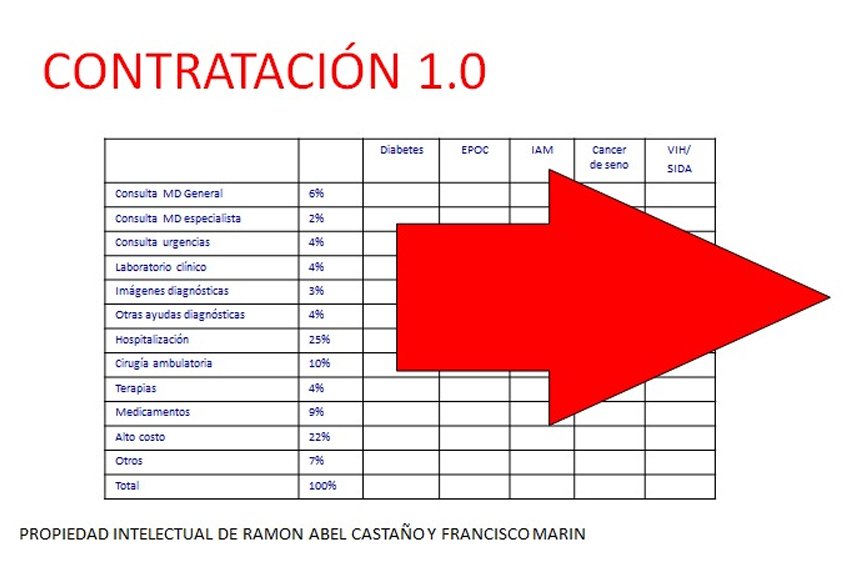
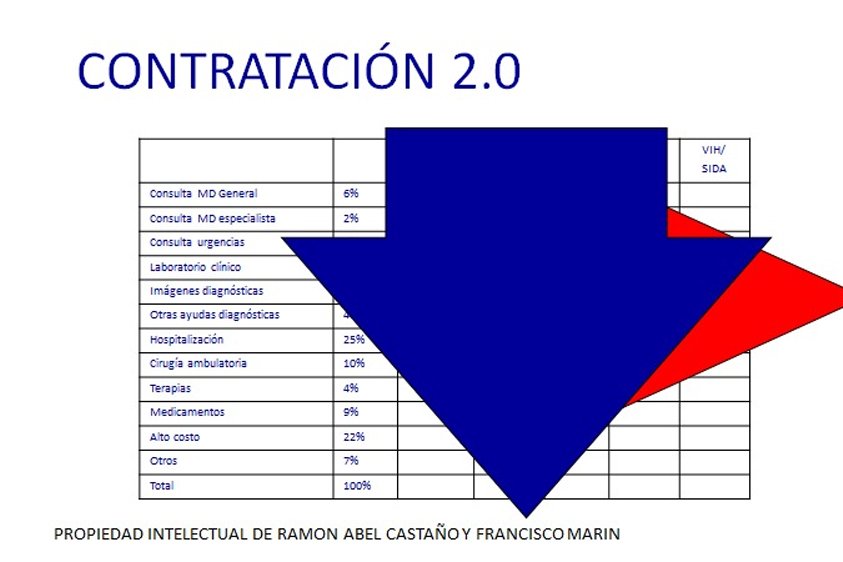
La medicina basada en el valor mejora las condiciones para los pacientes, prestadores, aseguradores y proveedores, al tiempo que es la única forma de promover servicios con mayor calidad a un menor costo. Pasar de la contratación 1.0 a la contratación 2.0 es el primer paso para recuperar la buena medicina, llevar salud a los pacientes y cuidar los recursos públicos de la salud.
Aunque es bien sabido que la sostenibilidad de los sistemas de salud en todo el mundo está en riesgo desde hace unas décadas, en la Cita con el Experto del Colegio Médico Colombiano, el doctor Ramón Abel Castaño, Máster en Gestión y Política en Salud de la Escuela de Salud Pública de Harvard, PhD en política y salud pública de la Escuela de Higiene y Medicina Tropical de Londres, dijo que para hacerlos sostenibles hay que comenzar a resolver la forma en que se prestan los servicios de salud.

Además de los problemas de financiamiento, en Colombia existen tres ingrediente adicionales que fueron introducidos por la ley estatutaria: los presupuestos máximos, el plan implícito y la autonomía médica.
Estos elementos le hacen más difícil a la EPS poder controlar el riesgo cuando el gobierno le gira los dineros de la UPC para poder responder por las tecnologías del plan de beneficios. Eso ha dado lugar a que haya una tendencia a transferirle el riesgo a los prestadores de servicios de salud.
De otra parte, en el país se combinan una serie de factores que han llevado a exacerbar la concentración en el gasto de alta complejidad; uno de ellos es el mecanismo de pago por servicio o por evento, ya que estimula la producción de servicios que, cuanto más costosos, resultan más rentables, pero no se generan incentivos para la promoción y la prevención de la salud o para la coordinación entre actores.
Las EPS para tratar de controlar los efectos del pago por servicio empiezan a transferir riesgo hacia los prestadores.
A su vez, el prestador hace su parte procurando facturar todos los servicios que más pueda, sin que tenga motivación para hacer verdadera prevención y promoción de la salud, explicó Castaño “En el pago por servicio la finalidad es quién factura más para poder generar más ingreso”.
Se requiere integrar el ciclo de atención
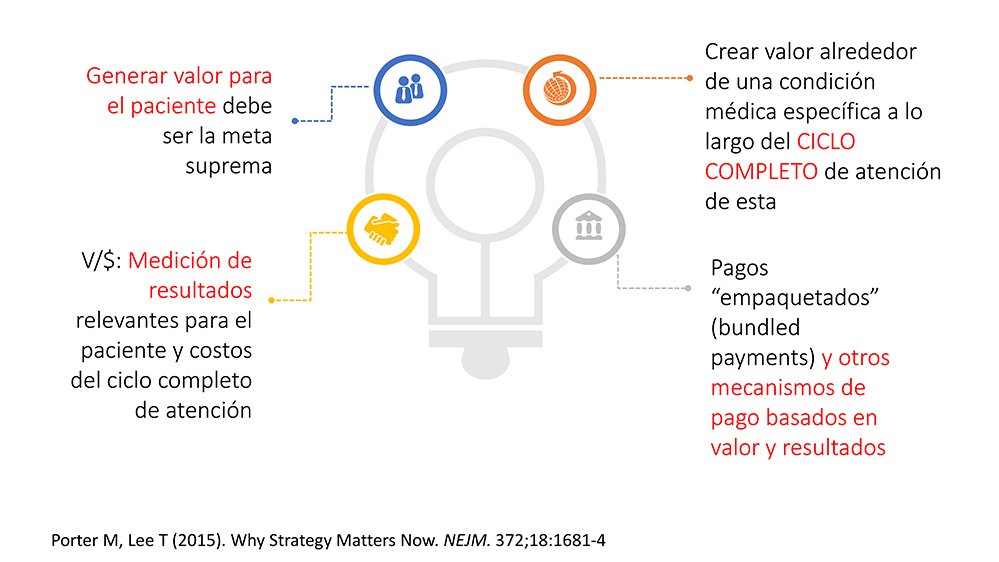
En el modelo del pago por servicio el estímulo está en hacer mucho para obtener mejores ingresos, pero así no se genera valor, añadió. Según el profesor Michael E. Porter, hay que pensar en mecanismos de pago que permitan generar valor, eso significa más resultados en salud por cada peso gastado; también se requiere integrar el ciclo de atención de la condición médica en cuestión y pagar de manera que se fomente dicha integración del ciclo de atención. En otras palabras, la generación de valor en salud consiste en producir mejores resultados clínicos y en mejorar la calidad de vida para los pacientes con cada peso que se gasta.
Esto no es nuevo, dado que a comienzos de este siglo los sistemas de salud empezaron a analizar la forma de producir más valor, entendido como la forma de brindarle más salud a la población. Es así como el Foro Económico Mundial (FEM), también llamado Foro de Davos, creó la coalición global para el valor en salud y desde hace unos años los sistemas han comenzado a migrar hacia la competencia basada en valor.
Los mecanimsos de pago en los sistemas de salud resultan un elemento esencial que condiciona de manera fundamental los resultados en términos de salud y la utilización de los recursos disponibles. La buena noticia, dijo Castaño, es que las formas de contratación que están emergiendo de naturaleza prospectiva y que permiten integrar el ciclo de atención, hacen posible generar más bienestar con los recursos disponibles.
Desde hace un tiempo el sector tuvo que empezar a medir lo que hace por los usuarios, es decir, el impacto que tiene cada una de las intervenciones en el bienestar general de los pacientes. Así, muchos países han entrado en la onda de pasar del pago por servicio (evento) al pago por valor, siguiendo el postulado del profesor Porter: cambiar del pago por volumen al pago por valor.
En ese sentido, el incremento de la cobertura con recursos limitados y los costos elevados de la atención han obligado a la búsqueda de herramientas de gestión que permitan la satisfacción del paciente y aprovechar al máximo los recursos disponibles.
Es así como surgieron diversas modalidades de pagos prospectivos en el ordenamiento de los servicios de salud. En los pagos prospectivos individuales, no hay transferencia del riesgo primario de incidencia, es decir, se genera un pago por cada caso nuevo; o sea, si llegan más casos de los esperados, el prestador tendrá más ingresos.
En los pagos globales, por su parte, sí hay transferencia de riesgo primario de incidencia: el prestador recibe una suma fija para poder atender las necesidades de una población determinada, en una zona geográfica delimitada, durante un periodo de tiempo acordado por las partes. Cada caso nuevo no genera un pago adicional y si aparecen más casos de los esperados, el prestador recibirá el mismo dinero.
Ahora bien, es claro que la medicina no se puede gerenciar como si fuera una fábrica de zapatos. La medicina es parte ciencia y parte arte; no es una ciencia exacta, por lo que el acto médico está revestido de cierto grado de incertidumbre y cuanto más borrosa es la evidencia, es más difícil estandarizar los procesos de atención.
Es justamente en esa zona de incertidumbre donde el médico debe aplicar su conocimiento y experiencia para generar más valor por cada peso utilizado. De ahí que para poder generar valor se tiene que organizar la prestación de una manera diferente, en función de condiciones médicas, gestionadas por equipos interdisciplinarios para poder llegar a otro nivel de eficacia y efectividad con pacientes controlados, sin recaídas, insertados en la comunidad y productivos para la sociedad. Eso también involucra la auditoria hecha por pares, señaló el doctor.
La idea es que la conducta médica varíe dentro de un rango de variabilidad tolerable. No se puede estandarizar lo que no es predecible ni controlable. “En conclusión, para tener éxito se necesitan buenos médicos que sepan cuándo hacer, pero sobre todo cuando NO hacer. Los buenos cirujanos son aquellos que no solo saben operar, sino que saben cuándo operar pero, sobre todo, saben cuando NO operar”.












Deja un comentario